Questions fréquemment posées
Vous vous sentez seul face aux problèmes de sommeil de votre enfant ? Sachez que d’autres parents se posent les mêmes questions que vous. Voici quelques éléments de réponse à certaines de celles les plus fréquemment posées. Pour aller plus loin, n’hésitez pas à noter vos questions et à les poser au médecin qui suit votre enfant lors de sa prochaine consultation.
Q1 : Quelle est la fréquence de l’insomnie chez l’enfant avec TSA ?
L’insomnie est un manque ou une mauvaise qualité de sommeil qui retentit sur les activités diurnes du lendemain. Chez les enfants avec un trouble du spectre de l’autisme (TSA), les troubles du sommeil sont l’une des plaintes les plus fréquemment rapportées par les familles, entre 50 et 80 % soit environ 2 à 4 fois plus que chez les enfants à développement typique (1). Il est donc essentiel de se préoccuper d’évaluer le sommeil chez tous les enfants avec TSA et de traiter les éventuels troubles si besoin. Ils surviennent souvent chez le nourrisson avant l’âge de 18 mois (2).
De façon générale, les enfants avec TSA présentent fréquemment (1) :
- Des difficultés à s’endormir avec une durée pour passer de l’état d’éveil au sommeil supérieure à 30 minutes,
- Une durée totale de sommeil réduite : exemple moins de 8h pour un enfant de 3 à 5 ans,
- Des réveils nocturnes fréquents de longue durée (supérieurs à une heure) qui mènent à un sommeil fragmenté et de ce fait moins récupérateur (moins de 6 heures de sommeil continu par nuit),
- Des réveils précoces (plus d’une heure avant l’heure désirée du lever).
Pr. Carmen Schröder, pédopsychiatre
Sources
(1) Schröder CM. Troubles du spectre autistique, sommeil et rythmes biologiques. Chapitre 6 : Syndromes psychiatriques, sommeil et rythmes. 2016
(2) Nguyen AKD et coll. Prospective Associations Between Infant Sleep at 12 Months and Autism Spectrum Disorder Screening Scores at 24 Months in a Community-Based Birth Cohort. J Clin Psychiatry. 2018 Jan/Feb;79(1):16m11127. doi: 10.4088/JCP.16m11127.
Q2 : Quelles sont les causes d’insomnie chez l’enfant avec TSA ?
Plusieurs facteurs ont été mis en cause dans les troubles du sommeil des enfants à développement autistique, incluant des causes : génétiques, environnementales, immunologiques et neurologiques. Une diminution de la sécrétion de la mélatonine (neurohormone) et une désynchronisation de la rythmicité de « l’horloge interne » chez ces enfants sont en partie responsables de leurs troubles du sommeil (1,2)
Pour en savoir plus, lire l’article dédié : Insomnie et autisme : quel lien ?
Sources
(1) Schröder CM. Troubles du spectre autistique, sommeil et rythmes biologiques. Chapitre 6 : Syndromes psychiatriques, sommeil et rythmes. 2016 (2) Tordjman S et coll. Day and nighttime excretion of 6-sulphatoxymelatonin in adolescents and young adults with autistic disorder, Psychoneuroendocrinology, Volume 37, Issue 12, 2012, Pages 1990-1997, ISSN 0306-4530, https://doi.org/10.1016/j.psyneuen.2012.04.013.
Q3 : Comment savoir si mon enfant souffre d’insomnie ?
L’insomnie est diagnostiquée par des professionnels de santé. Si vous pensez que votre enfant souffre d’insomnie, parlez-en au médecin traitant de votre enfant. Sachez que les enfants avec un trouble du spectre de l’autisme présentent souvent un ou plusieurs des symptômes suivants : difficulté à s’endormir, réveils nocturnes, réveils matinaux précoces, symptômes qui retentissent eux-mêmes sur la journée (fatigue, irritabilité, inattention, troubles de comportement tels qu’une hyperactivité ou un comportement agressif).
Si l’un de ces symptômes vous est familier, vous devriez en discuter avec le médecin de votre enfant. Il existe plusieurs outils qui peuvent faciliter la discussion : l’objectif de ces outils est de préciser les symptômes que votre enfant ressent, leur fréquence et leur impact sur son comportement à la maison, à l’école ou dans des situations sociales. Afin de mieux préparer l’entretien, vous pouvez remplir un « agenda du sommeil » avant de consulter le médecin.
Retrouvez l’agenda du sommeil et d’autres conseils pratiques pour préparer la consultation dans la section : Solliciter l’aide d’un professionnel de santé pour troubles du sommeil chez l’enfant avec TSA
Vous pouvez également remplir l’échelle d’évaluation des troubles du sommeil de l’enfant (Sleep Disturbance Scale for Children – SDSC) qui a fait l’objet de plusieurs études internationales révélant de bonnes propriétés psychométriques (1). Cette échelle a été validée pour la population francophone et déclinée en deux versions : une pour les enfants de 6 mois à 4 ans (2), et une autre pour ceux de 4 à 16 ans (3). Vous pouvez réaliser le test en ligne sur ce site puis sauvegarder et/ou imprimer les résultats, ou utiliser une version papier à remplir à la main. Dans tous les cas, le résultat de ce test ne substitue pas à un avis médical et au contraire, vous pourrez présenter les résultats au médecin lors de la consultation.
Accéder à L’échelle d’évaluation des troubles du sommeil de l’enfant
Sources
(1) Bruni O, et al. The Sleep Disturbance Scale for Children (SDSC). Construction and validation of an instrument to evaluate sleep disturbances in childhood and adolescence. J Sleep Res. 1996;5(4):251-61.
(2) Putois B, et al. The French Sleep Disturbance Scale for Children. Sleep Med. 2017; 32:56-65.
(3) Lecuelle F, et al. French validation of the sleep disturbance scale for children (SDSC) in young children (aged 6 months to 4 years). Sleep Med. 2020;67:56-65.
Q4 : Qu’est-ce qu’une bonne nuit de sommeil ?
La durée du sommeil, sa qualité et son architecture varient tout au long de la vie, et particulièrement pendant les 5 premières années. Le nouveau-né passe 80 % de la journée endormi, et les enfants en âge préscolaire environ 50 %. Des études ont montré l’importance d’un sommeil de bonne qualité pour la croissance et le développement de l’enfant et pour le bien-être familial.
Voici les principaux indices de bonne qualité de sommeil :
- Latence d’endormissement < 30 minutes,
- Durée maximale de sommeil ininterrompu (durée la plus longue pendant laquelle votre enfant reste endormi la nuit sans se réveiller) > 6 heures,
- Durée de sommeil correspondant à la durée recommandée en fonction de l’âge de l’enfant.
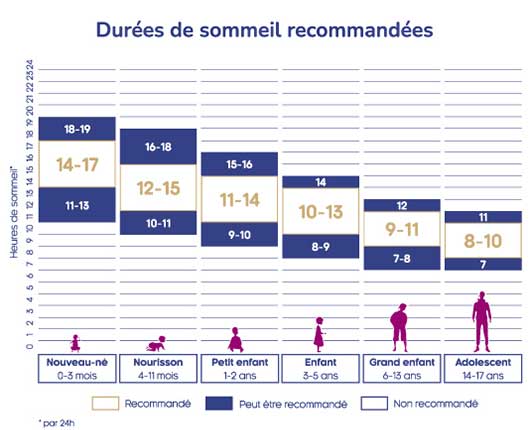
(National Sleep Foundation – Hirshkowitz et al. 2015).
Les troubles du sommeil font partie des comorbidités les plus fréquentes chez les enfants avec TSA. Or il a été démontré qu’un sommeil continu plus long chez des enfants avec TSA était associé à moins de difficultés comportementales pendant la journée. Dans une récente étude, les enfants ayant les symptômes les plus marqués présentaient une durée maximale de sommeil ininterrompu 60 à 75 minutes plus courte que les autres, ce qui équivaut à un cycle de sommeil complet (sommeil paradoxal et sommeil non paradoxal). Or le sommeil paradoxal et le sommeil non paradoxal sont liés au développement de l’enfant et à la consolidation de sa mémoire. Un sommeil consolidé pendant toute une nuit est optimal pour les changements de plasticité nécessaires à l’apprentissage chez les enfants avec TSA. Il est donc important de prendre en compte la durée du sommeil nocturne continu lors de l’évaluation du sommeil chez les enfants avec TSA. (1,2)
Sources
(1) Yavuz-Kodat E et coll. Disturbances of Continuous Sleep and Circadian Rhythms Account for Behavioral Difficulties in Children with Autism Spectrum Disorder. Journal of Clinical Medicine. 2020; 9(6):1978. https://doi.org/10.3390/jcm9061978.
(2) Gringas P. Sleep in neurodevelopmental disorders : Chapter 6 in : I. PAEDIATRIC SLEEP DISORDERS. 2021 European Sleep Research Society.
Q5 : Pourquoi l’insomnie est-elle importante à traiter ?
Les troubles du sommeil chez l’enfant et l’adolescent peuvent avoir des répercussions sur les performances cognitives, le comportement, les capacités de communication ou encore l’humeur. La fatigue, voire la somnolence en journée, chez l’enfant ne se manifeste pas toujours comme chez l’adulte. L’enfant peut mettre en place des stratégies pour se maintenir éveillé, et la somnolence peut être alors remplacée par une hyperactivité motrice et une agitation pendant la journée. La somnolence excessive peut aussi se manifester par des troubles émotionnels, comme l’agressivité et l’irritabilité, ou encore des troubles de l’attention. Elle est presque toujours associée à une diminution des performances scolaires et peut même conduire à un échec scolaire. (1,2)
De plus, les troubles du sommeil peuvent perturber l’équilibre familial en augmentant le stress des parents et en diminuant la cohésion familiale (3). Une enquête réalisée aux Etats-Unis par « Autism speaks » a montré que l’entourage d’enfants avec TSA et présentant des troubles sévères du sommeil a plus de risque d’être obèse, diabétique, anxieux ou dépressif en comparaison aux accompagnants d’enfants avec TSA sans troubles du sommeil. (4)
Sources
(1) Schröder CM. Troubles du spectre autistique, sommeil et rythmes biologiques. Chapitre 6 : Syndromes psychiatriques, sommeil et rythmes. 2016.
(2) Buckley AW et coll. Practice guideline: Treatment for insomnia and disrupted sleep behavior in children and adolescents with autism spectrum disorder. American Academy of Neurology. 2020;94:392-404.
(3) Johnson CR et coll. Exploring Sleep Quality of Young Children with Autism Spectrum Disorder and Disruptive Behaviors, Sleep Medicine (2018), doi: 10.1016/j.sleep.2018.01.008.
(4) Coury D et coll. Association of Child and Adolescent Sleep Problems with Child and Parental Health. Poster n° 30496. Congrès de l’INSAR 2019.
Q6 : Comment améliorer le sommeil de mon enfant avec TSA ?
Chez l’enfant, le rythme de sommeil peut être perturbé par un environnement ou des habitudes inadaptés. D’où l’importance de mettre en place de bonnes habitudes de sommeil. Il s’agit principalement d’instaurer des « donneurs de temps », de respecter les caractéristiques de sommeil de l’enfant mais aussi d’éviter les écrans en fin de journée. (1)
- Installer des conditions favorables à un sommeil efficace : aménager une chambre calme avec un lit confortable et une température ambiante adaptée, limiter les écrans avant le coucher et si besoin installer une veilleuse de faible intensité pendant la nuit.
- Établir un rituel du coucher régulier, court et attendu, dans le même ordre chaque soir, à débuter 15 à 30 minutes avant l’heure du coucher souhaité. Il est possible de mettre en place un emploi du temps visuel pour que l’enfant puisse se représenter le rituel du coucher.
- Maintenir des heures de coucher et de lever régulières.
- Prendre en compte les habitudes de l’enfant au cours de la journée : prévoir une activité physique à distance du coucher et éviter les siestes en fin d’après-midi.
A lire aussi : Conseils pour améliorer le sommeil des enfants avec des troubles du spectre de l’autisme.
En complément de la mise en place de bonnes habitudes de sommeil, une prise en charge comportementale et/ou médicamenteuse pourra être proposée à votre enfant. N’hésitez pas à parler des troubles du sommeil au professionnel de santé qui suit votre enfant. (1)
Sources
(1) Conseils pour améliorer le sommeil des enfants avec des troubles du spectre de l’autisme. Guide pratique pour les parents. Disponible sur : https://sommeilenfant.reseau-morphee.fr/wp-content/uploads/sites/5/2019/06/190028-Biocodex-brochure-Parent_210X210-220519_JAUNE-V2.pdf.
Q7 : Comment savoir si la prise en charge des troubles du sommeil de mon enfant est suffisamment efficace ?
L’évaluation de la réponse au traitement se fait sur la base de critères cliniques concernant à la fois le sommeil de l’enfant et l’amélioration de son fonctionnement diurne.
En ce qui concerne le sommeil de l’enfant, qui est le critère principal, trois indicateurs sont évalués : la latence, le maintien et la durée de sommeil :
- Latence d’endormissement < 30 minutes ,
- Durée maximale de sommeil ininterrompu (durée la plus longue pendant laquelle votre enfant reste endormi la nuit sans se réveiller) > 6 heures,
- Durée de sommeil correspondant à la durée recommandée en fonction de l’âge.

(National Sleep Foundation – Hirshkowitz et al. 2015).

Critères d’évaluation
Téléchargez et imprimez la fiche d’évaluation de la réponse au traitement :
Q8 : Qu’est-ce que la mélatonine ?
La mélatonine est une neurohormone naturellement produite par le cerveau au niveau de la glande pinéale. Sa libération est contrôlée par le cycle jour/nuit. Elle est sécrétée surtout pendant la nuit avec généralement un pic vers 3h du matin puis, sa sécrétion diminue progressivement jusqu’au réveil. (1, 2)
La mélatonine régule notre « horloge interne » située au sein de notre cerveau et synchronise ainsi les rythmes veille-sommeil (3). La sécrétion en début de nuit augmente le sommeil léger et ouvre la porte du sommeil (4). Le pic nocturne vers 3h du matin renforce la baisse de la température et contribue au maintien du sommeil (1). En outre, la mélatonine participe à la régulation de la majorité des fonctions physiologiques de l’organisme comme l’immunité ou encore la pression sanguine et module la sécrétion de cortisol. (5)
Pour en savoir plus, lire l’article dédié : Mélatonine et sommeil
Sources
(1) Conseils pour améliorer le sommeil des enfants avec des troubles du spectre de l’autisme. Guide pratique pour les parents. Disponible sur : https://sommeilenfant.reseau-morphee.fr/wp-content/uploads/sites/5/2019/06/190028-Biocodex-brochure-Parent_210X210-220519_JAUNE-V2.pdf.
(2) Claustrat B et coll. Mélatonine, rythme veille-sommeil et sommeil. MEDECINE DU SOMMEIL (2005).
(3) Saper CB et coll. Hypothalamic regulation of sleep and circadian rhythms. Nature. 2005 Oct 27;437(7063):1257-63. doi: 10.1038/nature04284.
(4) Lavie P. Melatonin: role in gating nocturnal rise in sleep propensity. J Biol Rhythms. 1997 Dec;12(6):657-65. doi: 10.1177/074873049701200622.
(5) Claustrat B. Mélatonine et troubles du rythme veille-sommeil, Médecine du Sommeil, Volume 6, Issue 1, 2009, Pages 12-24, ISSN 1769-4493, https://doi.org/10.1016/j.msom.2009.02.001.
